En los pasajes de abajo que son del libro Comer para no morir, Dr. Michael Greger explica como se puede revertir diabetes del tipo 2 con una alimentación basada en plantas.
Hace unos años, Millan, una de las integrantes de la comunidad de <NutritionFacts.org>, tuvo la amabilidad de compartir su historia conmigo. Cuando tenía treinta años, le diagnosticaron una diabetes tipo 2. Había luchado contra la obesidad durante toda su vida y había sufrido los altibajos de las dietas yoyó. Había probado casi todas las dietas milagro habidas y por haber, pero, como era de esperar, recuperaba rápidamente todo el peso que hubiera conseguido perder. La diabetes no era una desconocida para ella. Sus padres, sus hermanos y su tía eran diabéticos, así que tenía asumido que su propio diagnóstico no era más que cuestión de tiempo. Tiene que ver con la edad. Es cuestión de genética. No podía hacer nada al respecto. O eso pensaba ella.
La diagnosticaron por primera vez en 1970 y vivió como diabética durante los veinte años siguientes. Entonces, en la década de 1990, adoptó una dieta basada íntegramente en alimentos de origen vegetal y su vida cambió por completo. Ahora tiene más energía que nunca, se ve y se siente más joven y, por fin, puede mantener un peso saludable. Más de cuatro décadas después de que le diagnosticaran diabetes, Millan, que ahora ya pasa de los setenta, está sana como una manzana. ¡Si hasta da clases de zumba de alta intensidad! No encontró ni un medicamento maravilloso ni una dieta con marca registrada. Sencillamente, decidió adoptar una dieta más saludable.
Las dos palabras que denominan la enfermedad que conocemos como diabetes mellitus proceden de las lenguas clásicas: diabetes («atravesar o correr a través» en griego) y mellitus («sabor a miel»). La diabetes mellitus se caracteriza por unos niveles de glucosa en sangre crónicamente elevados. Esto sucede porque, o bien el páncreas no segrega suficiente insulina (la hormona que mantiene los niveles de glucosa bajo control), o bien porque el organismo desarrolla una resistencia a los efectos de la insulina. Cuando se trata de déficit de insulina, hablamos de diabetes tipo 1 y cuando el problema es la resistencia a la misma, hablamos de diabetes tipo 2. Si en la sangre se acumula demasiada glucosa, puede acabar superando a la capacidad de los riñones y pasar a la orina.
¿Cómo se analizaba la orina antes del desarrollo de las técnicas de laboratorio modernas? La probaban. Al parecer, la orina diabética puede ser tan dulce como la miel. Y de ahí el nombre.
Se ha dicho que la diabetes tipo 2 es «la peste negra del siglo XXI» en términos de su difusión exponencial en todo el mundo y por los efectos devastadores que tiene sobre la salud. Sin embargo, en lugar de la peste bubónica, los agentes patológicos de la obesidad y de la diabetes tipo 2 se identifican como «dietas ricas en grasas y en calorías» y, en lugar de pulgas y roedores, las causas son «la publicidad y los alicientes de un estilo de vida poco saludable».[1] En la actualidad, hay más de veinte millones de estadounidenses diagnosticados con diabetes, el triple que en 1990.[2] Los CDC calculan que, de seguir así, a mediados de siglo, uno de cada tres estadounidenses será diabético.[3] Ahora, en Estados Unidos, la diabetes causa anualmente unos 50.000 casos de insuficiencia renal, 75.000 amputaciones de extremidades inferiores, 65.000 casos de pérdida de visión[4] y unas 75.000 muertes.[5]
El sistema digestivo descompone los carbohidratos que ingerimos y los transforma en glucosa, un azúcar simple que es la principal fuente de energía de las células del organismo. Para pasar de la sangre a las células, la glucosa necesita insulina. Puede pensar en la insulina como en la llave que abre las puertas de las células para permitir la entrada de glucosa. Cada vez que comemos, el páncreas segrega insulina para ayudar a trasladar glucosa a las células. Sin insulina, las células no pueden aceptar la glucosa, que, entonces, se acumula en la sangre. Con el tiempo, el exceso de azúcar puede dañar los vasos sanguíneos de todo el cuerpo. Por eso, la diabetes puede provocar ceguera, insuficiencia renal, infartos de miocardio e ictus. La hiperglucemia (exceso de glucosa en sangre) también puede dañar los nervios y dar lugar a una neuropatía, que puede causar entumecimiento, hormigueo y dolor. Como consecuencia del daño a los vasos sanguíneos y a los nervios, los diabéticos también pueden sufrir de mala circulación y de pérdida de sensibilidad en las piernas y en los pies, lo que lleva a que las heridas no se curen bien y puedan derivar en amputaciones de pies o piernas.
La diabetes tipo 1, a la que antes se llamaba diabetes juvenil, supone aproximadamente el 5 por ciento de todos los casos de diabetes diagnosticados.[6] En la mayoría de personas con diabetes tipo 1, el sistema inmunitario destruye por error las células beta pancreáticas, que son las encargadas de producir insulina. Sin insulina, la glucosa en sangre sube hasta alcanzar niveles peligrosos. Por lo tanto, la diabetes tipo 1 se trata con inyecciones de insulina, en un tratamiento de reemplazo hormonal, para compensar el déficit de producción. Aunque se desconoce la causa exacta de la diabetes tipo 1, se cree que la combinación de una predisposición genética junto a estímulos ambientales como infecciones virales y/o leche de vaca podría tener algo que ver.[7]
La diabetes tipo 2, antes conocida como diabetes del adulto, supone entre el 90 por ciento y el 95 por ciento de los casos de diabetes.[8] En la diabetes tipo 2, el páncreas segrega insulina, pero esta no acaba de funcionar bien porque la grasa acumulada en el interior de las células de los músculos y del hígado interfiere con su actividad.[9] Si la insulina es la llave que abre la puerta de las células, la grasa saturada es como un chicle en la cerradura. Como la glucosa no puede entrar en los músculos, los principales consumidores de este combustible, los niveles de azúcar en sangre aumentan hasta niveles peligrosos. La grasa en el interior de las células musculares puede provenir tanto de la grasa que comemos como de la grasa que llevamos encima (es decir, la grasa corporal). Por lo tanto, la prevención, el tratamiento y la curación de la diabetes tipo 2 dependen de la dieta y del estilo de vida.
Los CDC estiman que más de 29 millones de estadounidenses viven con diabetes, ya sea diagnosticada o sin diagnosticar. Es aproximadamente el 9 por ciento de la población del país. De cada cien personas, es muy probable que seis ya sepan que son diabéticas y que tres lo sean, pero que aún no las hayan diagnosticado. Cada año se diagnostican un millón de nuevos casos de diabetes tipo 2.[10]
Hay buenas noticias: la diabetes tipo 2 casi siempre puede prevenirse, con frecuencia es tratable y, en algunas ocasiones, incluso puede curarse mediante cambios en la dieta y el estilo de vida. Al igual que otras de las primeras causas de muerte que hemos visto o veremos (y especialmente la enfermedad coronaria y la hipertensión), la diabetes tipo 2 es una consecuencia desgraciada de las elecciones dietéticas que se toman. Sin embargo, y aunque ya tenga diabetes y sufra sus complicaciones, hay esperanza. Si aplica cambios en su estilo de vida, es posible que pueda lograr que la diabetes tipo 2 remita completamente, incluso si hace décadas que la sufre. De hecho, si adopta una dieta saludable, su salud puede empezar a mejorar en cuestión de horas.
¿POR QUÉ APARECE LA RESISTENCIA A LA INSULINA?
Lo que caracteriza a la diabetes tipo 2 es la resistencia a la insulina por parte de los músculos. Tal y como acabamos de leer, la insulina suele permitir que la glucosa entre en las células, pero cuando las células son resistentes y no responden a la insulina como deberían, la situación puede desembocar en niveles peligrosos de azúcar en sangre.
¿Por qué desarrollamos resistencia a la insulina?
Estudios que se remontan a hace casi un siglo hicieron un hallazgo sorprendente. En 1927, los investigadores separaron a estudiantes de medicina jóvenes y sanos en varios grupos, para comprobar el efecto que surtían distintos tipos de dieta. Algunos siguieron una dieta rica en grasa, compuesta de aceite de oliva, mantequilla, yemas de huevo y nata; otros siguieron una dieta rica en carbohidratos, compuesta de azúcar, caramelos, hojaldre, pan blanco, patatas asadas, siropes, plátanos, arroz y avena. Sorprendentemente, la resistencia a la insulina se disparó en el grupo que siguió la dieta rica en grasa. En cuestión de días, los niveles de glucosa en sangre se duplicaron en respuesta a la acumulación de azúcar, mucho más que en los que siguieron la dieta a base de azúcar y almidón.[11] Los científicos tardaron setenta años en desentrañar el misterio de por qué había sucedido, pero la respuesta podría proporcionar la clave de cuáles son las causas de la diabetes tipo 2.
Para entender el papel que desempeña la dieta, antes debemos entender cómo almacena energía el organismo. Cuando los atletas hablan de «cargarse de carbohidratos» antes de una competición, aluden a la necesidad de acumular reservas de energía en los músculos. Es una versión extrema de lo que los demás hacemos a diario: el sistema digestivo descompone el almidón que ingerimos y lo transforma en glucosa, que pasa al sistema circulatorio y, entonces, se almacena en los músculos, que la utilizarán cuando necesiten energía.
Sin embargo, a la glucosa le pasa lo mismo que a los vampiros: no puede entrar en las células a no ser que la inviten. Y esa invitación es la insulina, la llave que abre la puerta principal de las células musculares, para que la glucosa pueda entrar. Cuando la insulina se une a los receptores de insulina de la célula, activa una serie de enzimas que franquean la entrada a la glucosa. Sin insulina, la glucosa se queda atrapada en el torrente sanguíneo, dando portazos en la puerta de las células y sin poder entrar. Entonces, los niveles de glucosa en sangre ascienden y, por el camino, dañan órganos vitales. En la diabetes tipo 1, es el propio organismo el que destruye las células beta pancreáticas, que segregan insulina, por lo que hay muy poca insulina disponible para facilitar la entrada de la glucosa en las células. Por el contrario, la producción de insulina no es un problema en la diabetes tipo 2. La llave está ahí, pero algo ha taponado la cerradura. Eso es la resistencia a la insulina. Las células musculares se vuelven resistentes a la acción de la insulina.
¿Y qué es lo que bloquea la cerradura de las células musculares e impide que la insulina deje entrar a la glucosa? La grasa. En concreto, lípidos intra-miocelulares: la grasa que hay en el interior de las células de los músculos.
La grasa en el torrente sanguíneo, ya proceda de las reservas de grasa del organismo o de la dieta, puede acumularse en el interior de las células musculares, donde puede generar productos de desecho tóxicos y radicales libres, que bloquean el proceso de señalización de la insulina.[12] Por mucha insulina que produzcamos, las células, alteradas por la grasa, no pueden usarla.
El mecanismo por el que la grasa interfiere con la función de la insulina se ha demostrado, o bien inyectando grasa en el torrente sanguíneo de sujetos y observando cómo se dispara la resistencia a la insulina,[13] o bien retirando grasa de la sangre de los sujetos y observando cómo desciende la resistencia a la insulina.[14] Ahora incluso podemos ver la cantidad de grasa en el interior de los músculos gracias a las resonancias magnéticas.[15] Los investigadores pueden hacer un seguimiento de la grasa desde que pasa de la sangre al interior de los músculos y ver cómo aumenta la resistencia a la insulina.[16] Un chute de grasa y, a los 160 minutos, la absorción celular de glucosa se ve comprometida.[17]
Sin embargo, los investigadores no necesitan administrar grasa por vía intravenosa a los sujetos de estudio. Basta con que les den de comer.
Incluso cuando se trata de personas sanas, una dieta rica en grasa puede interferir con la capacidad del cuerpo para gestionar la glucosa. Y, por el contrario, podemos reducir la resistencia a la insulina si reducimos la ingesta de grasa. La investigación ha demostrado con claridad que, a medida que la cantidad de grasa en la dieta es cada vez más baja, la insulina funciona cada vez mejor.[18]Por desgracia, y dada la dieta que siguen en la actualidad la mayoría de niños occidentales, vemos que tanto la obesidad como la diabetes tipo 2 aparecen cada vez más temprano.
LA GRASA QUE COMEMOS Y LA GRASA QUE LLEVAMOS ENCIMA
El exceso de grasa corporal es el primer factor de riesgo para la diabetes tipo 2. Más del 90 por ciento de quienes la desarrollan tienen sobrepeso.[33] ¿Cuál es la relación? En parte se debe a un fenómeno conocido como «efecto derrame».
Por mucho que engordemos o adelgacemos, la cantidad de adipocitos (células de grasa) en el organismo no cambia en la edad adulta. Sencillamente se hinchan de grasa cuando engordamos, por lo que cuando nos crece la panza no es porque estemos creando adipocitos nuevos, sino porque estamos metiendo más grasa en los que ya tenemos.[34] En las personas con sobrepeso y obesas, estas células pueden acabar tan saturadas que acaban por derramar grasa de vuelta al torrente sanguíneo, con lo que podrían bloquear las señales de insulina, del mismo modo que si hubiéramos ingerido comida rica en grasa.
Los médicos pueden medir el nivel de grasa que flota libremente en el torrente sanguíneo. Normalmente, debe estar entre 100 y 500 micromolares por litro. Sin embargo, los niveles de las personas obesas pueden estar entre los 600 y los 800. Las personas que siguen dietas pobres en carbohidratos y ricas en grasas pueden alcanzar esos mismos niveles tan elevados. Una persona delgada que sigue una dieta rica en grasa también puede alcanzar un nivel de 800, por lo que esas cifras tan disparadas no son exclusivas de los pacientes obesos. Como las personas que comen alimentos ricos en grasa absorben demasiada grasa en el torrente sanguíneo a través del aparato digestivo, su nivel de grasa libre en sangre puede ser tan elevado como el de una persona con obesidad mórbida.[35]
Del mismo modo, estar obeso puede ser como atracarse de beicon y mantequilla todo el día, aunque, en realidad, se esté comiendo de forma saludable. Esto sucede porque el organismo de una persona obesa puede estar vertiendo grasa en el torrente sanguíneo, independientemente de lo que coma. Venga de donde venga la grasa, a medida que los niveles en sangre aumentan, la capacidad para sacar la glucosa de la sangre se reduce como consecuencia de la resistencia a la insulina, que es la causa de la diabetes tipo 2.
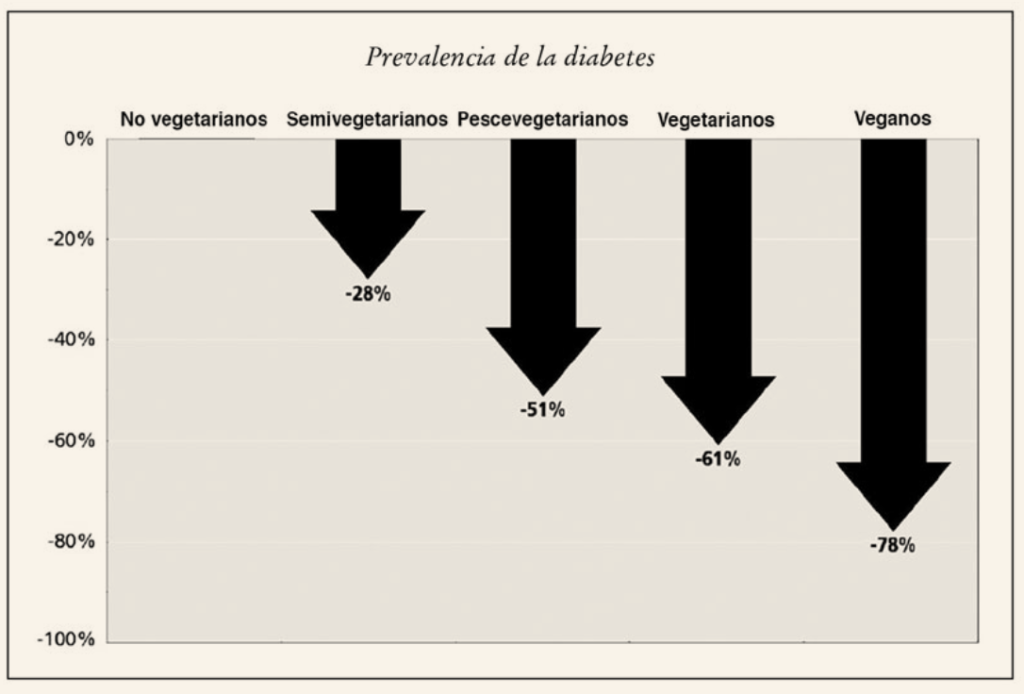
Por otro lado, la incidencia de la diabetes en personas que siguen una dieta rica en alimentos de origen vegetal es sólo una pequeña parte de la que se encuentra entre las que comen carne con regularidad. Tal y como puede ver en la Figura 1, a medida que la proporción de alimentos de origen vegetal en la dieta aumenta, la incidencia de la diabetes parece reducirse gradualmente.[36] Según un estudio que se llevó a cabo sobre 89.000 californianos, la incidencia de la diabetes entre los semivegetarianos se redujo en un 28 por ciento, lo que son buenas noticias para quienes comen carne una vez a la semana, en lugar de una vez al día. La reducción entre los que renuncian a toda la carne excepto a la de pescado, alcanza el 50 por ciento. ¿Y qué sucede con la diabetes entre los que eliminan toda la carne, inclusive el pescado? Al parecer, con la carne eliminan también el 61 por ciento de desarrollar diabetes. ¿Y los que dan aún un paso más y eliminan también los huevos y los lácteos? La incidencia de la diabetes puede caer hasta en un 78 por ciento en comparación con la de las personas que comen carne a diario.
¿Por qué?
¿Es sólo porque a las personas que siguen dietas basadas en alimentos de origen vegetal les resulta más fácil controlar su peso? No del todo. Incluso cuando pesan lo mismo que los omnívoros, el riesgo de desarrollar diabetes es más de un 50 por ciento inferior para los veganos.[37] Es posible que la explicación resida en la diferencia entre las grasas animales y las vegetales.
DIABETES Y GRASAS SATURADAS
No todas las grasas afectan del mismo modo a las células. Por ejemplo, el palmitato, un tipo de grasa saturada que se encuentra sobre todo en la carne, los lácteos y los huevos, promueve la resistencia a la insulina. Por su parte, el oleato, una grasa monoinsaturada que se encuentra fundamentalmente en los frutos secos, las aceitunas y los aguacates, podría protegernos de los efectos perjudiciales de las grasas saturadas.[38] Las grasas saturadas pueden desencadenar todo tipo de caos en las células musculares; provocar la acumulación de más productos de desecho tóxicos (como la ceramida y el diacilglicerol)[39] y de radicales libres; y provocar inflamación e incluso disfunción mitocondrial, es decir, que pueden interferir con las mitocondrias, las diminutas centrales de energía en el interior de las células.[40] Se trata de un fenómeno conocido como lipotoxicidad (lipo significa grasa, como en liposucción).[41] Si practicamos biopsias musculares a personas, vemos que la acumulación de grasa saturada en las membranas de las células musculares se correlaciona con la resistencia a la insulina.[42] Por el contrario, es más probable que el organismo elimine o almacene de forma segura las grasas monoinsaturadas.[43]
Esta diferencia podría explicar por qué las personas que se alimentan fundamentalmente con productos de origen vegetal están más protegidas de la diabetes. Los investigadores han comparado la resistencia a la insulina y el contenido en grasa de personas veganas y omnívoras. Como las personas veganas cuentan con la ventaja de ser, en promedio, mucho más delgadas, los investigadores reclutaron a omnívoros que pesaban lo mismo que los veganos a quienes estaban estudiando, con el objetivo de poder determinar si las dietas basadas en alimentos de origen vegetal ejercían un efecto directo más allá del indirecto de eliminar grasa de la musculatura gracias a la pérdida de peso.
¿El resultado? En los gemelos de los veganos había mucha menos grasa acumulada que en los de los omnívoros de peso comparable.[44] Se ha visto que las personas que comen fundamentalmente alimentos de origen vegetal son más sensibles a la insulina, presentan niveles más saludables de glucosa en sangre y de insulina[45] e incluso una mejor función de las células beta (las células pancreáticas que segregan la insulina).[46]
En otras palabras, parece que las personas que siguen dietas basadas en alimentos de origen vegetal no sólo usan mejor la insulina, sino que también la producen mejor.
Es posible que las grasas saturadas también resulten tóxicas para las células pancreáticas beta, que segregan la insulina. Hacia los veinte años de edad, el cuerpo deja de producir células beta nuevas. A partir de ese momento, si las perdemos, las perdemos para siempre.[49] Estudios de autopsias han demostrado que, para cuando la diabetes tipo 2 se diagnostica años después, es muy posible que ya hayamos matado a la mitad de nuestras células beta.[50]
Podemos demostrar directamente la toxicidad de las grasas saturadas. Si exponemos células beta a grasas saturadas[51] o a colesterol LDL (el «malo») en una placa de Petri, empiezan a morir.[52]Este mismo efecto se observa en las grasas monoinsaturadas concentradas en alimentos grasos de origen vegetal, como los frutos secos.[53] Cuando ingerimos grasas saturadas, tanto la acción como la secreción de insulina se ve afectada en cuestión de horas.[54] Cuanta más grasa saturada tengamos en sangre, mayor es el riesgo de desarrollar diabetes tipo 2.[55]
Por supuesto, al igual que no todos los fumadores desarrollan cáncer de pulmón, no todos quienes ingieren un exceso de grasas saturadas desarrollan diabetes. Hay un componente genético. Sin embargo, para los que ya tienen una predisposición genética a la diabetes, se considera que una dieta con demasiadas calorías y rica en grasas saturadas es una de las causas de diabetes tipo 2.[56]
PERDER PESO CON UNA DIETA BASADA EN ALIMENTOS DE ORIGEN VEGETAL
Tal y como hemos dicho antes, incluso aunque no ingiera un exceso de grasa, la que ya lleva encima también puede provocar un efecto derrame, por la tendencia de los adipocitos sobrecargados a derramar grasa en el torrente sanguíneo. La ventaja de una dieta basada en alimentos integrales de origen vegetal es que es muy posible que no haya necesidad de pesar los alimentos, de saltarse comidas ni de contar calorías, porque la mayoría de alimentos de origen vegetal son densos en nutrientes y bajos en calorías.
En promedio, las frutas y las verduras tienen un contenido en agua de entre el 80 por ciento y el 90 por ciento. El agua, al igual que la fibra, puede aumentar el volumen de los alimentos sin sumar calorías. Los experimentos han demostrado que las personas tienden a comer la misma cantidad de comida cada vez, independientemente de las calorías (probablemente, porque los receptores de estiramiento del estómago envían señales al cerebro cuando se ha ingerido un volumen concreto de alimentos). Cuando gran parte del volumen es un componente acalórico, como la fibra o el agua, podemos comer más y engordar menos.[57]
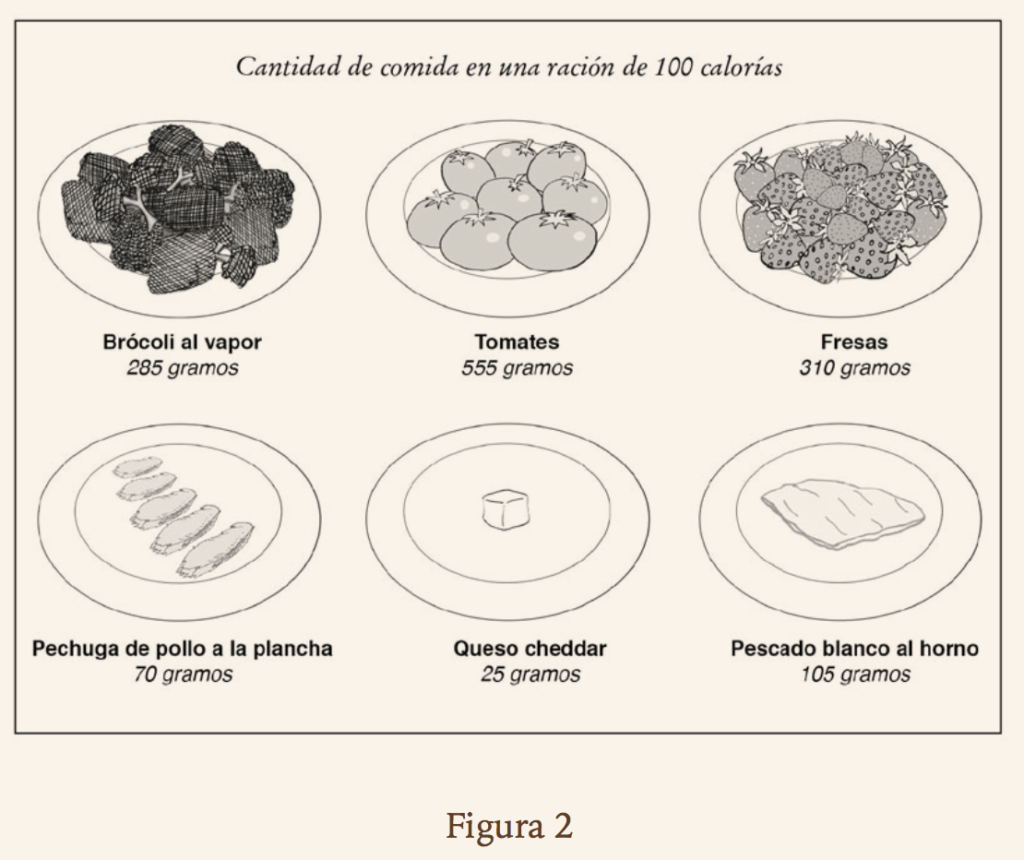
La Figura 2 muestra la cantidad de brócoli, tomates y fresas a la que equivalen 100 calorías, en comparación con 100 calorías de pollo, queso y pescado. Por mucho que las calorías sean las mismas, el volumen de los alimentos es muy distinto. Por lo tanto, parece lógico pensar que 100 calorías vegetales tienen más probabilidades de saciarnos, mientras que esas mismas 100 calorías de alimentos procesados o de origen animal nos dejarían con hambre.
Por eso son tan beneficiosas las dietas basadas en alimentos integrales de origen vegetal para las personas a quienes les gusta comer. Básicamente, pueden comer tanto como quieran sin preocuparse por las calorías.
Un ensayo clínico aleatorizado que comparó directamente una dieta basada en alimentos de origen vegetal con la dieta para perder peso que recomienda la Asociación Americana de Diabetes concluyó que la primera era más efectiva. Esto sucedió sin limitar las raciones y sin necesidad de contar calorías o hidratos de carbono.[58] Lo que es más, una revisión de estudios similares concluyó que, además de perder peso, las personas que siguieron una dieta basada en alimentos de origen vegetal, mejoraron el control de la glucosa en sangre y redujeron el riesgo de sufrir una enfermedad cardiovascular, en comparación con quienes seguían dietas que incluían más productos de origen animal.[59] Estos son los beneficios de una dieta basada en alimentos de origen vegetal.
Los diabéticos tienen más probabilidades de sufrir ictus e insuficiencia cardiaca.[60] De hecho, los pacientes diabéticos sin historia de enfermedad coronaria podrían presentar el mismo riesgo de sufrir un infarto de miocardio que personas no diabéticas con enfermedad coronaria confirmada.[61] Además de aumentar la sensibilidad a la insulina mejor que las dietas convencionales para diabéticos, el enfoque basado en alimentos de origen vegetal podría llevar a una reducción significativa del colesterol LDL, por lo que también reduciría el riesgo de sufrir la enfermedad que mata a más diabéticos: la enfermedad coronaria.[62] Sin embargo, ¿qué piensa la gente acerca de hacer estos cambios tan sustanciales en su alimentación? Tal y como ha bromeado el doctor Ornish, ¿viviremos más tiempo o, sencillamente, se nos hará más largo?[63]
Al parecer, la mayoría de personas que adoptan una dieta basada en alimentos de origen vegetal se alegran de haberlo hecho. Uno de los motivos por los que el cumplimiento con las intervenciones dietéticas basadas en plantas es tan bueno es que las personas no sólo tienden a mejorar de forma observable, sino que también se sienten mucho mejor. En un ensayo clínico aleatorizado sobre pérdida de peso, se separó a sujetos diabéticos en dos grupos. Uno siguió la dieta que se suele recomendar a los diabéticos por indicación de organizaciones de diabetes; el otro siguió una dieta que consistía fundamentalmente en verdura, cereales, legumbres, fruta y frutos secos. Al cabo de seis meses, el segundo grupo informó de una calidad de vida significativamente mejor y de un estado de ánimo significativamente más elevado que el grupo asignado a la dieta convencional. Los pacientes que siguieron la dieta basada en alimentos de origen vegetal también se sentían menos limitados que los que seguían la dieta convencional. Además, la desinhibición se redujo y los que siguieron una alimentación vegetariana se dieron menos atracones y tenían menos hambre; es posible que estos dos factores ayudaran a los sujetos a mantener este tipo de alimentación a largo plazo.[64] Por lo tanto, además de ser más eficaces, es posible que las dietas vegetarianas sean también más fáciles de mantener a largo plazo. Y en función de la mejora del estado de ánimo que parecen inducir, es posible que beneficien tanto la salud física como la mental. (En el capítulo 12 profundizaremos en esta cuestión.)
Si hablamos de reducir al máximo posible el riesgo de desarrollar diabetes, ¿pasa algo si sólo comemos un poquito de carne? Un equipo de investigadores de Taiwán quiso responder a esta pregunta. Tradicionalmente, la incidencia de la diabetes en las poblaciones asiáticas ha sido muy baja. Sin embargo, durante los últimos años la diabetes ha alcanzado proporciones casi epidémicas, coincidiendo con la occidentalización de las dietas asiáticas. En lugar de comparar a vegetarianos y omnívoros modernos, los investigadores compararon a vegetarianos y a quienes seguían una dieta asiática tradicional, que suele incluir pequeñísimas cantidades de pescado y de otros tipos de carne. Las mujeres comieron el equivalente de una sola ración de carne a la semana y los hombres, la equivalente a una ración cada pocos días.[65]
Tanto el grupo vegetariano como el de la dieta asiática tradicional se alimentaron de forma saludable y, por ejemplo, evitaron los refrescos. A pesar de las similitudes entre la dieta de los 4.000 sujetos que participaron en el estudio, y después de corregir para tener en cuenta el peso, la historia familiar, el ejercicio físico y el tabaquismo, los investigadores concluyeron que, en el caso de los varones, el riesgo de diabetes era la mitad para los vegetarianos que para los que comían carne de forma ocasional. En cuanto a las mujeres, el riesgo de las vegetarianas era un 75 por ciento menor. Las personas que evitaron la carne por completo redujeron significativamente el riesgo de desarrollar tanto prediabetes como diabetes en comparación con quienes seguían una alimentación fundamentalmente vegetariana, pero incluían de forma ocasional una ración de carne o pescado. Por otro lado, los investigadores no pudieron comparar la incidencia de la diabetes de los más de 1.000 vegetarianos que participaron en el estudio con los 69 veganos del grupo, porque la prevalencia de la diabetes entre los que seguían una dieta estrictamente vegetal era de cero.[66]
AGENTES CONTAMINANTES QUE PROMUEVEN LA DIABETES
El drástico aumento en los índices de obesidad se ha atribuido íntegramente al sedentarismo y al exceso de comida. Sin embargo, ¿podría haber algo más en la comida que ingerimos que esté contribuyendo a ponernos rechonchos? Los científicos han empezado a identificar en el ambiente contaminantes químicos «obesogénicos» que podrían interferir con el metabolismo y predisponernos a la obesidad. Los alimentos contaminados son el principal foco de exposición a estas sustancias químicas y el 95 por ciento de esa exposición podría producirse por el consumo de grasa animal.[67] ¿Y qué? Un estudio estadounidense de alcance nacional concluyó que las personas con los niveles más elevados en sangre de estos agentes contaminantes tenían 38 veces más probabilidades de desarrollar diabetes.[68] Los investigadores de la Universidad de Harvard identificaron una sustancia química en concreto, el hexaclorobenceno, como un gran factor de riesgo para la enfermedad.[69]
¿Dónde se encuentra esta toxina? Al parecer, en el supermercado. Un estudio que analizó varios productos en un supermercado descubrió que las sardinas en conserva eran el producto más contaminado con hexaclorobenceno, aunque el salmón resultó ser el alimento más contaminado en general: se encontraron dos docenas de pesticidas distintos en el salmón fileteado.[70] El de piscifactoría pareció ser el peor, ya que contenía diez veces más BPC (un compuesto químico tóxico) que el salvaje.[71]
La mayoría de toxinas industriales, como el hexaclorobenceno y los BPC, se prohibieron hace décadas. ¿Cómo es posible que tengan algo que ver con el aumento de la diabetes actual? La epidemia de obesidad que sufrimos podría ser la clave. La asociación entre estas sustancias tóxicas y la diabetes era mucho más fuerte en los sujetos obesos estudiados que en los delgados, lo que plantea la posibilidad de que las reservas de grasa del organismo actúen como depósitos para estos agentes contaminantes.[72] Podría ser que las personas con sobrepeso llevaran a cuestas un vertedero tóxico. En ausencia de una pérdida de peso significativa, las personas cuyos cuerpos contienen agentes contaminantes procedentes del salmón podrían tardar entre cincuenta y setenta y cinco años en eliminarlos.[73]
¿Las personas que evitan la carne por completo ingieren todos los nutrientes que necesitan? Para averiguarlo, los investigadores analizaron un día en la vida de 13.000 personas de todo Estados Unidos. Compararon la ingesta de nutrientes de quienes comían carne con la de quienes no. El estudio concluyó que, caloría a caloría, los que seguían dietas vegetarianas ingerían mayores cantidades de casi todos los nutrientes: más fibra, más vitamina A, más vitamina C, más vitamina E y más vitaminas B (tiamina, riboflavina y folato), además de más calcio, magnesio, hierro y potasio. Lo que es más, muchos de esos nutrientes tan abundantes en las dietas vegetarianas son precisamente los que son deficitarios en la mayoría de estadounidenses: las vitaminas A, C y E, por no mencionar la fibra, el calcio, el magnesio y el potasio. Al mismo tiempo, las personas que evitaban la carne también ingerían menos sustancias dañinas, como sodio, grasas saturadas y colesterol.[74]
En términos de control del peso, las personas que no comían carne consumían una media de 364 calorías menos a diario.[75] Es lo que la mayoría de personas que inician programas de pérdida de peso tradicionales intentan reducir, lo que significa que una dieta sin carne podría considerarse la versión «come todo lo que quieras» de una dieta de pérdida de peso que limita las calorías, sin necesidad de contar calorías ni reducir el tamaño de las raciones.
Además, es posible que el índice metabólico basal de las personas que siguen dietas fundamentalmente vegetarianas sea un 11 por ciento más rápido.[76] Esto significa que los vegetarianos queman más calorías incluso mientras duermen. ¿Por qué? Podría ser porque la expresión genética de una enzima quemagrasas (la carnitina palmitoiltransferasa, que, literalmente, hecha grasa en los hornos de las mitocondrias) es más elevada en los vegetarianos.[77]
Por lo tanto, es posible que una caloría no sea una caloría cuando hablamos de carne. Un amplísimo estudio con un nombre igualmente amplio, el Estudio Prospectivo Europeo sobre Dieta, Cáncer y Salud, Actividad Física, Nutrición, Alcohol, Cesación Tabáquica, Comer fuera de casa y Obesidad (y más conocido como Estudio EPIC-PANACEA, por sus siglas en inglés), siguió durante años a cientos de miles de hombres y mujeres. Es el mayor estudio que haya estudiado jamás la relación entre el consumo de carne y el peso corporal, y concluyó que el consumo de carne se asociaba a un aumento de peso significativo, incluso cuando se ajustaba para tener en cuenta la diferencia en calorías. Esto significa que si dos personas ingieren la misma cantidad de calorías, la que coma más carne engordará, en promedio, significativamente más.[78]
HACER RETROCEDER A LA DIABETES
¿Y LOS FÁRMACOS Y LA CIRUGÍA?
Tal y como hemos dicho antes, las personas con diabetes tipo 2 corren un riesgo elevado de sufrir problemas de salud graves, como enfermedad coronaria, muerte prematura, ceguera, insuficiencia real y amputaciones, además de fracturas óseas, depresión y demencia. Y cuanto más elevado es el nivel de glucosa en sangre, más infartos e ictus tienden a tener, más se acorta su esperanza de vida y más aumenta el riesgo de complicaciones. Para ver si era posible evitar estos resultados, se llevó a cabo un estudio en el que se separó aleatoriamente a 10.000 diabéticos en dos grupos. Un grupo que siguió un tratamiento estándar (cuyo objetivo era bajar los niveles de glucosa en sangre) y un grupo de reducción intensiva de glucosa en sangre (donde los investigadores administraron a los sujetos cinco tipos distintos de fármacos) con o sin inyecciones de insulina. El objetivo era no sólo reducir los niveles de glucosa en sangre, como en el grupo de tratamiento estándar, sino reducirlos hasta mantenerlos dentro de un rango normal.[79]
Si tenemos en cuenta que la diabetes tipo 2 es una enfermedad derivada de la resistencia a la insulina, la hiperglucemia no es más que un síntoma de la enfermedad, no la enfermedad en sí misma. Por lo tanto, incluso aunque redujéramos los niveles de glucosa en sangre por cualquier medio que fuera necesario, no estaríamos tratando la causa, del mismo modo que los fármacos contra la hipertensión no tratan las causas de la misma. Sin embargo, los científicos esperaban que si reducían una de las consecuencias de la enfermedad, al menos podrían prevenir algunas de sus devastadoras complicaciones.
Los resultados del estudio, publicados en el New England Journal of Medicine, sacudieron a la comunidad médica. El tratamiento de reducción intensiva de la glucosa en sangre incrementó la mortalidad de los sujetos, lo que exigió que los investigadores detuvieran el estudio prematuramente por motivos de seguridad.[80] Al parecer, la combinación de fármacos fue más peligrosa que la hiperglucemia que pretendían tratar.[81]
Los tratamientos con insulina pueden acelerar el envejecimiento, empeorar la pérdida de visión como consecuencia de la diabetes y promover el cáncer, la obesidad y la aterosclerosis.[82] La insulina puede favorecer la inflamación de las arterias, lo que podría ayudar a explicar el aumento de la mortalidad en el grupo que recibió el tratamiento intensivo.[83] Por lo tanto, en lugar de intentar superar la resistencia a la insulina mediante la fuerza bruta (inyectar más y más insulina), ¿no parece mejor tratar la enfermedad y eliminar la dieta nada saludable que la causa? Esto me recuerda a las personas que se someten a un bypass porque tienen las arterias obstruidas. Si siguen comiendo mal, los bypasses acabarán por obstruirse también. Tratar las causas es mucho mejor que limitarse a tratar los síntomas.
¿Puede usarse la cirugía para tratar la diabetes? La cirugía de bypass gástrico (que reduce el tamaño del estómago en un 90 por ciento o más) es uno de los tratamientos para la diabetes tipo 2 con más éxito, con índices de remisión a largo plazo de hasta el 83 por ciento. Estos resultados han llevado a pensar que la cirugía de bypass gástrico mejora la diabetes porque altera de algún modo las hormonas digestivas; sin embargo, esta interpretación pasa por alto el hecho de que los pacientes deben seguir una dieta severamente limitada durante hasta dos semanas después de la intervención para recuperarse de la cirugía. La reducción calórica severa puede hacer por sí misma que la diabetes remita. Entonces, ¿debemos atribuir el éxito del bypass gástrico a la intervención, o a la dieta restrictiva que se impone a los pacientes tras la misma?
De nuevo, los investigadores diseñaron un estudio para dar con la respuesta.[84] Compararon a personas diabéticas que siguieron la misma dieta posoperatoria antes y después de la intervención quirúrgica. Sorprendentemente, concluyeron que la dieta sola funcionaba mejor que la cirugía, incluso en el mismo grupo de pacientes: el control de la glucosa en sangre de los pacientes era mejor en ausencia de la operación. Esto significa que sería posible obtener los beneficios de una cirugía mayor sin necesidad de tener que pasar por quirófano para reorganizar los órganos internos.[85]
En resumen: los niveles de glucosa en sangre pueden normalizarse tras una semana de comer 600 calorías diarias, porque la grasa sale de los músculos, del hígado y del páncreas, lo que permite que vuelvan a funcionar con normalidad.[86]
La remisión de la diabetes puede conseguirse, o bien limitando voluntariamente la ingesta calórica,[87] o bien involuntariamente, por la extirpación de la mayor parte del estómago, una forma de restricción alimentaria obligatoria. Aunque pasar por quirófano pueda parecer más fácil que matarse de hambre, la cirugía mayor entraña riesgos igualmente mayores, tanto durante la intervención como después de la misma. Algunos de estos riesgos son: hemorragias, fugas, infecciones, erosiones, hernias y deficiencias nutricionales severas.[88]
¿Operarse o morir de hambre? Esta no tiene por qué ser la cuestión. Y no lo es. En lugar de modificar la cantidad de comida que ingerimos, podemos conseguir que la diabetes remita si modificamos la calidad de esa comida.
¿COMER OBESIDAD PROVOCA OBESIDAD?
El Estudio EPIC-PANACEA, que concluyó que el consumo de carne se asocia al aumento de peso independientemente de las calorías, identificó el pollo como la carne que, potencialmente, engorda más,[89] conclusión que luego confirmó otro estudio. Los hombres y las mujeres que comían aunque sólo fueran 30 gramos de pollo diarios aumentaron de peso durante el periodo de seguimiento de catorce años significativamente más que los que no habían comido pollo en absoluto.[90] Quizá no deberíamos sorprendernos, si tenemos en cuenta que ahora se manipula genéticamente a los pollos para que engorden muchísimo.
Según el Departamento de Agricultura de Estados Unidos, hace unos cien años, una ración de pollo probablemente contenía unas 16 calorías procedentes de grasa. Ahora, una ración de pollo puede contener más de 200 calorías procedentes de grasa. El contenido en grasa de las aves de corral se ha disparado desde menos de 2 gramos por ración hace un siglo hasta unos 23 gramos por ración en la actualidad. Son diez veces más. Ahora, los pollos contienen entre dos y tres veces más calorías procedentes de grasa que de proteína, lo que ha llevado a los investigadores en nutrición a preguntarse: «¿Comer obesidad provoca obesidad a los consumidores?».[91] Tal y como señala con orgullo la industria de la carne de ternera, incluso el pollo sin piel puede tener más grasa total, y más grasa saturada de la que obstruye las arterias, que doce cortes de ternera distintos.[92]
COMER PARA QUE LA DIABETES DÉ MARCHA ATRÁS
Desde el asedio de París de 1870 sabemos que la diabetes tipo 2 puede retroceder si se restringe de forma drástica la ingesta de comida. Los médicos parisinos documentaron que la glucosa había desaparecido de la orina de sus pacientes después de haber pasado semanas sin apenas comida.[93] Los especialistas en diabetes saben desde hace tiempo que los pacientes con una voluntad de hierro y que son capaces de perder una quinta parte de su peso corporal pueden hacer retroceder a la diabetes y recuperar una función metabólica normal.[94]
Sin embargo, ¿y si en lugar de pasar hambre y comer menos, las personas diabéticas comieran mejor, por ejemplo una dieta vegetariana en un 90 por ciento, en la que pudieran comer tantas verduras como quisieran y muchos otros alimentos de origen vegetal, como legumbres, cereales integrales, fruta, frutos secos y semillas? En un estudio piloto, se pidió a 13 hombres y mujeres diabéticos que comieran al menos una gran ensalada al día, además de una sopa de legumbres y verduras, un puñado de frutos secos y semillas, fruta con cada comida, medio kilogramo de verdura cocida y algunos cereales integrales; que limitaran el consumo de productos de origen animal; y que eliminaran los cereales refinados, la comida basura y el aceite. Entonces, los investigadores midieron los niveles de hemoglobina A1c en la sangre de los sujetos, que se considera la mejor medida de lo mal que los niveles de glucosa en sangre se han controlado a lo largo del tiempo.
Al principio del estudio, el nivel de A1c de los sujetos diabéticos era de 8,2. Se considera que un nivel de A1c por debajo de 5,7 es normal; entre 5,7 y 6,4 se considera un nivel prediabético y un nivel superior a 6,5 se considera diabético. Sin embargo, el objetivo de la Asociación Americana de Diabetes es conseguir que la mayoría de diabéticos consigan bajar sólo de 7,0.[95] (Recuerde que los ensayos de reducción intensiva de glucosa en sangre mediante fármacos, que intentaron bajar los niveles de A1c por debajo de 6,0, acabaron por bajar a muchos diabéticos a dos metros bajo tierra.)
Tras aproximadamente unos siete meses de seguir una dieta centrada en alimentos integrales de origen vegetal, los niveles de A1c de los sujetos bajaron hasta un no diabético 5,8, y eso después de que hubieran podido dejar de tomar la mayoría de sus medicaciones.[96] Ya sabíamos que la diabetes tipo 2 podía dar marcha atrás con una dieta extremadamente baja en calorías.[97] Ahora sabemos que también puede dar marcha atrás con una dieta extremadamente sana, pero ¿es porque estas dietas son también muy bajas en calorías? Los sujetos que participaron en el estudio perdieron tanto peso con la dieta vegetariana como los que habían limitado drásticamente la ingesta y habían sustituido la comida por preparados líquidos.[98] De todos modos, incluso si la marcha atrás de la diabetes se debía únicamente a la restricción calórica, ¿cuál de estas dos dietas sería más sana? ¿Es mejor sobrevivir a base de batidos hechos de azúcar, leche en polvo, sirope de maíz y aceite o seguir una dieta vegetariana en la que uno puede disfrutar de grandes cantidades de comida de verdad?
Sorprendentemente, incluso los participantes que siguieron la dieta vegetariana y que, temporalmente, no adelgazaron o que, de hecho, engordaron, mejoraron su diabetes. En otras palabras, es posible que los efectos beneficiosos de las dietas basadas en alimentos de origen vegetal vayan más allá de la pérdida de peso.[99] Sin embargo, el estudio sólo había descrito a unas pocas personas, carecía de grupo de control y sólo incluyó a personas comprometidas con el plan de alimentación. Para demostrar que las dietas basadas en alimentos de origen vegetal realmente pueden mejorar la diabetes, independientemente de la pérdida de peso, los investigadores tendrían que diseñar un estudio en el que iniciaran a los sujetos en una dieta saludable pero los obligaran a comer tanto que no perdieran peso.
Hace treinta años se publicó un estudio precisamente así. Se prescribió a personas con diabetes tipo 2 una dieta basada en alimentos de origen vegetal y se las pesó a diario. Si perdían peso, se las obligaba a comer más hasta el punto de que algunos de los participantes tuvieron dificultades para comer todo lo que se les indicaba. Resultado: a pesar de que no perdieron nada de peso, la necesidad de insulina de los sujetos que siguieron la dieta vegetariana se redujo en un 60 por ciento, es decir, pudieron reducir a más de la mitad la insulina que se inyectaban. Lo que es más, la mitad de los diabéticos pudieron dejar de inyectarse insulina por completo, a pesar de que no hubo cambios en el peso corporal. Y lo único que habían hecho era seguir una dieta más saludable.[100]
Y tampoco tardaron meses ni años. Estos resultados se obtuvieron después de haber seguido una dieta fundamentalmente vegetariana durante un promedio de 16 días. Algunos de los sujetos llevaban veinte años siendo diabéticos y se habían estado inyectando 20 unidades de insulina diarias. Y, sin embargo, al cabo de dos semanas de seguir una dieta a base de alimentos de origen vegetal, pudieron dejar de inyectarse insulina. Al principio del estudio, uno de los pacientes se inyectaba 32 unidades de insulina al día. Tras 18 días, sus niveles de glucosa en sangre se desplomaron hasta tal punto que pudo dejar de inyectarse. A pesar de que pesaba aproximadamente lo mismo, los niveles de glucosa en sangre bajaron más con la dieta basada en alimentos de origen vegetal y sin insulina que cuando se había inyectado 32 unidades de insulina diarias.[101] Tal es el poder de las plantas.
CURAR LA NEUROPATÍA DIABÉTICA
Hasta el 50 por ciento de los pacientes diabéticos acaban por desarrollar una neuropatía, o daños en los nervios.[102] La neuropatía puede ser muy dolorosa y, con frecuencia, provoca un dolor resistente a los tratamientos convencionales. No hay ningún tratamiento médico que se considere efectivo para este trastorno.[103] Los médicos sólo podemos recurrir a esteroides, opiáceos y antidepresivos para intentar aliviar el sufrimiento de nuestros pacientes. Y, de repente, se publicó un interesante estudio titulado «Regression of Diabetic Neuropathy with Total Vegetarian (Vegan) Diet» (Regresión de la neuropatía diabética con una dieta totalmente vegetariana [vegana]). Se inició a 21 diabéticos que llevaban hasta diez años sufriendo de una neuropatía dolorosa en una dieta compuesta exclusivamente por alimentos integrales de origen vegetal. Tras años y años de sufrimiento, 17 de los 21 pacientes refirieron un alivio completo del dolor en cuestión de días. El entumecimiento también había mejorado significativamente. Y todos los efectos secundarios eran positivos: los diabéticos perdieron un promedio de cinco kilogramos, los niveles de glucosa en sangre cayeron, la necesidad de insulina se redujo a la mitad y, en cinco de los pacientes, no sólo remitió la neuropatía. Al parecer, lo hizo también la diabetes. Tras haber sido diabéticos desde hacía veinte años, en menos de un mes habían abandonado todos los fármacos para controlar la glucosa.[104]
Por si eso fuera poco, los niveles promedio de triglicéridos y de colesterol de los diabéticos mejoraron también. La tensión arterial de los pacientes bajó tanto que la mitad de los pacientes también parecieron curarse de la hipertensión. Al cabo de tres semanas, la necesidad que tenían de tomar medicación antihipertensiva había caído en un 80 por ciento.[105] (Por eso es crucial que trabaje con su médico cuando mejore radicalmente su dieta, porque si no reduce o elimina la medicación a medida que evolucione, el nivel de glucosa o la tensión arterial podrían bajar demasiado.)
Hace mucho tiempo que sabíamos que las dietas vegetarianas pueden hacer que la diabetes[106] y la hipertensión[107] remitan, pero que también pudieran aliviar el dolor neuropático era algo nuevo.
El estudio que acabamos de mencionar consistía en un programa residencial, en el que se servía la comida a los pacientes. ¿Qué sucedió cuando volvieron a casa y reanudaron su vida en el mundo real? Se siguió durante años a los 17 sujetos y, en todos los casos excepto en uno, el alivio del dolor neuropático se mantuvo o incluso mejoró. ¿Cómo consiguieron los investigadores un nivel tan elevado de cumplimiento dietético, incluso en un entorno no controlado? Explicaron que «el dolor y la mala salud constituyen una motivación extraordinaria».[108] En otras palabras: porque las dietas vegetarianas funcionan.
Piénselo. Los pacientes llegaron aquejados de una de las enfermedades más dolorosas, frustrantes y difíciles de tratar de toda la medicina y, al cabo de tan sólo unos días, el 75 por ciento de ellos se curaron con un tratamiento natural y no tóxico: una dieta compuesta por alimentos integrales de origen vegetal. Esto debería haber ocupado todas las portadas.
¿Cómo es posible que el dolor neuropático se aliviara tan rápidamente? No parecía que tuviera nada que ver con la mejora del control de la glucosa en sangre: la dieta tardó unos diez días en controlar la diabetes propiamente dicha, pero el dolor había desaparecido ya a los cuatro días.[109]
La especulación más interesante fue que las grasas trans que se encuentran de forma natural en la carne y en los lácteos podían estar provocando una respuesta inflamatoria en el cuerpo de los pacientes. Los investigadores descubrieron que un porcentaje significativo de la grasa bajo la piel de quienes comían carne, o incluso sólo lácteos y huevos, se componía de grasas trans, mientras que en los tejidos de las personas que habían seguido una dieta estrictamente vegana no se hallaron grasas trans.[110]
Los investigadores pincharon en el trasero a sujetos que habían seguido dietas de distintos tipos y descubrieron que las personas que habían seguido una dieta a base de alimentos integrales de origen vegetal durante un mínimo de nueve meses habían eliminado todas las grasas trans de su organismo (o, como mínimo, de sus traseros).[111] Sin embargo, no tuvieron que esperar nueve meses para que el dolor neuropático mejorara. Mejoró en un periodo aproximado de nueve días. Es muy probable que el extraordinario alivio se debiera a una mejora en la circulación sanguínea.[112]
Los nervios contienen vasos sanguíneos diminutos que, si se obstruyen, dejan sin oxígeno a los nervios. Efectivamente, las biopsias de los nervios de las piernas de diabéticos con una neuropatía progresiva severa han evidenciado enfermedad vascular periférica en el nervio sural de la pierna.[113] Sin embargo, al cabo de unos días de empezar a comer de forma más saludable, la circulación sanguínea puede mejorar tanto que la neuropatía desaparece.[114] Tras un promedio de dos años de seguir una dieta vegetariana compuesta fundamentalmente de arroz y fruta, hasta el 30 por ciento de los pacientes pueden recuperar la visión perdida como consecuencia de la diabetes.[115]
Entonces, ¿por qué no me enseñaron nada de esto en la Facultad de Medicina? Porque recetar verdura en lugar de pastillas no da mucho dinero. El estudio sobre el alivio del dolor neuropático se publicó hace ya más de veinte años y los estudios acerca de la recuperación de la ceguera se dieron a conocer hace más de cincuenta. Tal y como escribió un comentarista, «que la comunidad médica mayoritaria pase por alto este importantísimo trabajo es sencillamente inadmisible».[116]
LA RCE FRENTE AL IMC
El índice de masa corporal (IMC) predice mejor la enfermedad que el peso corporal por sí solo, ya que el IMC tiene en cuenta la estatura. Sin embargo, hace mucho que se critica que el IMC no tenga en cuenta la ubicación o la naturaleza del peso. Por ejemplo, los culturistas tienen poquísima grasa corporal, pero su IMC puede dispararse y salir de todas las tablas, porque el músculo pesa más que la grasa.
Ahora se acepta de forma generalizada que es posible determinar los riesgos para la salud tanto por la distribución relativa de la grasa corporal como por su cantidad total.[117] ¿Cuál es el peor tipo de grasa? La abdominal, que se acumula alrededor de los órganos vitales. La curva de la felicidad puede ser un predictor potente de muerte prematura.[118]

Los dos hombres de la Figura 3 tienen el mismo IMC, pero una distribución del peso corporal muy distinta. Las personas con lo que llamamos una morfología de manzana, en la que el peso se concentra en la región abdominal, podrían tener una esperanza de vida más corta.[119]
Por suerte, es posible que contemos con una herramienta incluso mejor que el IMC a la hora de determinar los riesgos para la salud de la grasa corporal. Se llama razón cintura-estatura, o RCE.[120] En lugar de subirse a la báscula, ármese con una cinta métrica. Yérgase, inspire profundamente, exhale y relaje el abdomen. La circunferencia del abdomen (a medio camino entre el extremo superior de las caderas y el extremo inferior de la caja torácica) debería ser la mitad de su estatura e, idealmente, menos. Si la medida supera la mitad de su estatura, es hora de que empiece a comer de forma saludable y a hacer más ejercicio, independientemente de lo que pese.[121]
La diabetes tipo 2 está alcanzando proporciones epidémicas en Estados Unidos. Los CDC estiman que el 37 por ciento de los adultos estadounidenses (y el 51 por ciento de los mayores de sesenta y cinco años) tienen prediabetes. Son 86 millones de personas,[122] la mayoría de las cuales se convertirán en diabéticas.[123] Sin embargo, la diabetes tipo 2 puede prevenirse, detenerse e incluso curarse si se sigue una dieta lo suficientemente sana. Por desgracia, los médicos no tienden a educar a sus pacientes acerca de cómo prevenir la diabetes. Sólo uno de cada tres pacientes prediabéticos refieren que sus médicos les hayan recomendado hacer más ejercicio físico o mejorar su alimentación.[124] Es posible que algunos de los motivos que explican esta falta de asesoramiento sea que las aseguradoras no compensan económicamente el tiempo adicional que duraría la consulta; la falta de recursos; la falta de tiempo; y la falta de conocimento.[125] La realidad es que no formamos a los médicos para que capaciten a las personas a las que atienden.
El sistema educativo médico actual aún no se ha adaptado a la gran transformación de las enfermedades, muchas de las cuales han pasado de ser agudas a ser crónicas. La medicina ya no consiste en arreglar huesos rotos ni en curar faringitis. En la actualidad, las enfermedades crónicas como la diabetes son la principal causa de muerte y de invalidez en los países occidentales y, por ejemplo en Estados Unidos, consumen el 75 por ciento del presupuesto sanitario nacional. La formación en medicina aún no ha reconocido ni respondido a la naturaleza cambiante de las pautas de la enfermedad, que ahora exigen que se preste especial atención a la prevención y a los cambios en el estilo de vida.[126] ¿Cuántos años de retraso lleva la comunidad médica? Un informe del Instituto de Medicina acerca de la formación médica concluyó que el enfoque básico de la enseñanza de la medicina no ha cambiado desde 1910.[127]
No hace mucho recibí un correo electrónico que ayuda a plasmar la situación en que nos encontramos. Tonah, un indio americano de sesenta y cinco años de edad, llevaba veintisiete tomando insulina para tratar una diabetes tipo 2. El médico le había dicho que los indios americanos tenían una «predisposición genética» a la enfermedad, así que tenía que aprender a vivir con ella y con el terrible dolor neuropático, los tres stents cardiacos y la disfunción eréctil que había traído consigo. Tras ver mi vídeo «Uprooting the Leading Causes of Death» (Cómo acabar con las principales causas de muerte) en <NutritionFacts.org>, su nieta lo convenció para que probara una dieta vegetariana.
No fue nada fácil porque la tienda más cercana donde comprar verdura fresca estaba a 80 kilómetros de casa. Sin embargo, en menos de dos semanas, su vida había cambiado por completo. El dolor neuropático se redujo drásticamente, hasta el punto de que ya no lo mantenía despierto toda la noche. En cuestión de meses perdió 13 kilogramos y pudo dejar de tomar insulina. Su médico no creía que eso fuera posible y solicitó que le hicieran una tomografía axial computerizada para comprobar si había desarrollado algún tumor. No había ninguno. Ahora se encuentra mejor de lo que se había encontrado durante años.
Tonah se despedía así: «Estoy muy agradecido, porque mi nieta ya no me ve como un hombre viejo y enfermo. Me siento joven de nuevo, doctor».
Fuentes disponibles en el libro
